På denne siden finner du oppgaver med fasit til Kompetansebroens Grunnkurs i legemiddelhåndtering for helsefagarbeidere. Oppgavene finner du også på slutten av hvert kapittel i e-boken om legemiddelhåndtering.
Klikk på det kapittel du vil løse oppgaver i, les oppgavene og svar på dem. Du lærer mest ved å svare skriftlig på oppgavene før du ser på fasit. Fasit får du fram ved å klikke på den oppgaven du ønsker fasit for.
Hvis du leser e-boken og går gjennom alle oppgavene, har du et godt grunnlag for å bestå Kompetansebroens digitale eksamen i legemiddelhåndtering. Digital eksamen arrangeres av din leder.
Kapittel 1 – Lover, forskrift og kvalitet
1. Hvem skal sørge for at det blir foretatt vurdering av om du kan delta i legemiddelhåndtering?
Virksomhetsleder
2. Hvilke krav må være oppfylt før du kan delta i utdeling av legemidler?
Normalt lest gjennom E-bok i legemiddelhåndtering og bestått prøve, samt praktisk opplæring på arbeidsplassen hvis ikke annet er bestemt. Opplæring i forhold til oppgaver som skal utføres eks. s.c.injeksjoner, krampestillende ved epileptiske anfall o.l.
3. Hvilke oppgaver innen legemiddelhåndtering kan du utføre etter gjennomføring av kurs?
Utlevering av istandgjorte doser fra dosett, multidose eller liknende. Hvis andre oppgaver skal utføres må det gis egen opplæring i dette jfr spørsmål 2.
4. Du har fått ansvar for å levere ut medisiner fra dosett på en vakt (du oppfyller kravene til å delta i utdeling). Forklar trinnvis hvordan du bør utføre oppgaven, og hvilke punkter det er viktig å huske på?
- Kontrollere legemidler opp mot legemiddeloversikt
- Sjekke at antall tabletter i dosett/multidose stemmer med opplysninger på legemiddeloversikt.
- Påse at legemidlene deles ut til riktig pasient, i riktig dose, på riktig tidspunkt og på riktig måte
- Gi direkte fra dosett/multidose til en og en pasient
- Sjekke om det er spesielle anmerkninger, for eksempel om tablettene må svelges hele eller om det er spesielle forholdsregler å ta hensyn til i forhold til matinntak
- Sjekke om det er legemidler som skal gis utenom dosett/multidose f.eks. øyedråper
- Påse at legemidlene er tatt
- Dokumentere for hver enkelt pasient
5. I hvilke tilfeller av legemiddelhåndteringen anbefales det at du innhenter dobbelkontroll?
Følge interne retningerlinjer, anbefales ved alle legemidler som ikke er ferdig dosert f.eks. insulin og flytende legemidler og i andre situasjoner forbundet med usikkerhet og risiko
6. Hvordan bør en god dobbelkontroll gjennomføres?
Utføres selvstendig, bruke legemiddeloversikt som grunnlag, ikke ta for gitt at det er korrekt selv om en annen allerede har kontrollert.
7. Du skal levere ut medisiner til Amalie Hoff, og oppdager at det magler en tablett i dosetten. Det er ingen sykepleier på vakt. Hva gjør du?
Kontakter bakvakt/følger interne rutiner som gjennomgått i den praktiske opplæringen
8. Hvorfor er det viktig å melde avvik?
Nødvendige tiltak overfor pasienten, finne ut om feil gjentar seg, forbedre/videreutvikle systemene, hensikten er ikke å finne en syndebukk.
9. Du skal levere ut medisiner til Helge Jensen, men han vil ikke ta dem. Helge Jensen er dement, og det er ikke første gang han nekter. Hva gjør du?
Prøver å overtale, er det andre som Helge har bedre tiltro til, og som muligens kan overtale ham?
Kontakter sykepleier. Det er ikke lov å lure medisiner i pasienten. I utgangspunktet skal et nei aksepteres. Tvang dvs å lure medisiner i pasienten, kan kun brukes når det er fattet skriftlig vedtak etter Pasientrettighetsloven §4A. Dokumenter at medisinene ikke er tatt.
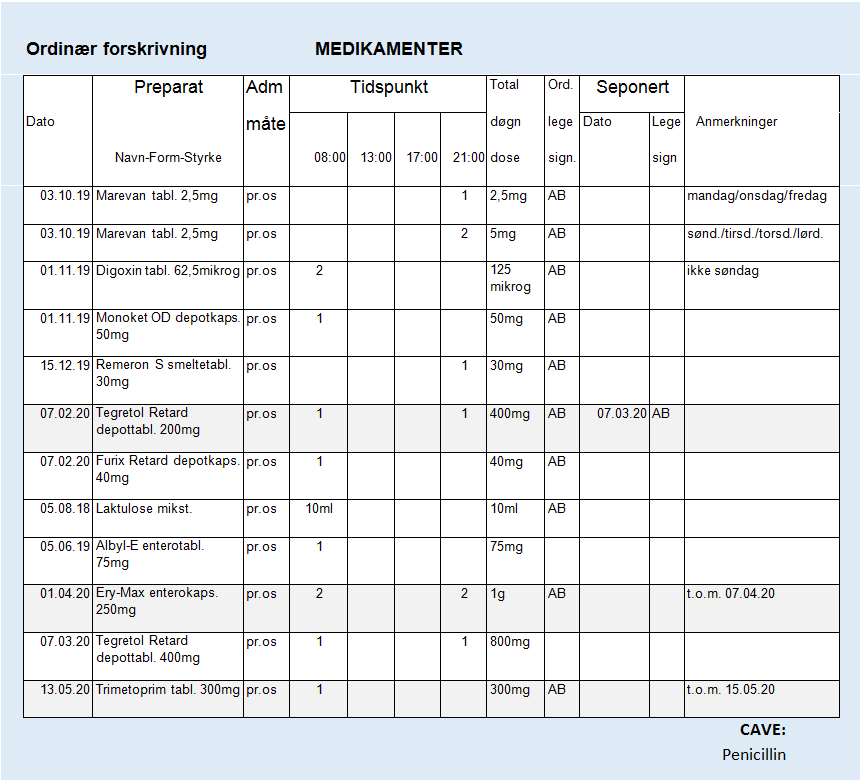
10A. Se medikamenttabell over: Du er på tidlig vakt torsdag 14.mai 2020 og skal levere ut morgenmedisinen til Sofie. Hvilke medisiner skal du levere ut?
2 Digoxin , 1 Monoket OD, 1 Furix retard, 1 Albyl-E, 1 Tegretol Retard 400mg, 1 Trimetoprim og 10 ml Laktulose
10B. Se medikamenttabell over: Du er på helgevakt søndag 17.mai 2020. Du skal levere ut morgenmedisinene til Sofie. Hvilke medisiner skal du levere ut?
1 Monoket OD, 1 Furix retard, 1 Albyl-E, 1 Tegretol Retard 400mg og 10 ml Laktulose
10C. Se medikamenttabell over: Du er på senvakt og skal levere ut kveld/nattmedisiner til Sofie mandag 18.mai 2020 Hvilke medisiner skal du levere ut?
1 Marevan, 1 Remeron S, 1 Tegretol Retard 400mg
10D. Se medikamenttabell over: Hvilke medisiner som står oppført i denne legemiddeloversikten kan ikke knuses.
Depottabletter: Monoket OD, Tegretol Retard, Furix Retard
Enterotabletter: Albyl-E, Ery-Max
10E. Hvordan skal Remeron S smeltetablett inntas på riktig måte?
Legges på tungen hvor den raskt vil smelte, og kan svelges med eller uten vann.
10F. Hva betyr begrepet CAVE?
Betegnelsen cave brukes for å indikere at pasienten ikke tåler et gitt legemiddel. Dersom det i legemiddeloversikten står cave penicillin, betyr det at pasienten ikke skal ha penicillin.
Kapittel 2 – Farmakokinetikk
1. Hvilke prosesser og organer er involvert fra en tablett (vanlig tablett) inntas gjennom munnen til den skilles ut? Beskriv kort oppgaven til de ulike organene som er involvert i legemiddelomsetningen.
Tynntarm: Absorbsjon/opptak
Blodet: Distribusjon/transport
Lever: Metabolisme/omdannelse/nedbrytning
Nyrer: Ekskresjon/utskillelse
2. Nevn noen forhold som kan påvirke opptak av legemiddel fra tarm til blod.
Måltid/store måltider
Diarè
Oppkast
Andre legemidler/ Interaksjoner
3. Hva er forskjellen på eliminasjon av fettløselige og vannløselige legemidler?
Vannløselige legemidler kan skilles ut uforandret i urinen, mens fettløselige legemidler må gjøres mer vannløselige for at de skal skilles ut i urinen.
4. Hva er metabolitter?
Omdannelsesprodukter
5. Hva menes med terapeutisk område?
Den mengden/konsentrasjon av legemiddel i blodet som gir effekt uten å gi overdosering
6. Hvilken betydning har det hvis et legemiddel har et smalt terapeutisk område?
Det skal kun en liten endring til før en er utenom det terapeutiske området. Det gir lett overdosering eller ingen effekt.
7. Hva er halveringstiden (t1/2) et mål på?
Tid legemiddelet har effekt / er i kroppen
8. Hvilke faktorer er med på å komplisere legemiddelbehandling hos eldre?
Både fysiologiske aldersforandringer og kroniske sykdommer vil kunne påvirke legemiddeleffektene, vanligvis med økt risiko for bivirkninger og overdoseringer. I tillegg vil bruk av flere legemidler øke risikoen for interaksjoner og gjøre det vanskeligere å ta legemidlene slik de er forskrevet. En stor forandring som kommer med økt alder er at kroppens evne til å metabolisere og skille ut legemidlet reduseres. Både leverens og nyrenes kapasitet reduseres med alderen. Utskillelsen via nyrene reduseres med ca. 50 % fra 25 år til 85 års alder.
9. Hvorfor bør eldre få redusert dose av spesielt legemidler som virker i sentralnervesystemet?
Nedsatt og endret omsetting av legemidler fører til at eldre ofte bør få redusert dose.
10. Hva vil det si at legemidler til barn ofte gis «off-label»?
«Off label»-bruk kan defineres som «legemiddel benyttet mot en annen sykdom, i en annen dose, på en annen administrasjonsmåte og/eller i en annen aldersgruppe enn det legemiddelet er godkjent for.
11. Hvilke legemiddelformer anbefales å bruke til barn?
Miksturer, oppløselige tabletter, smeltetabletter og stikkpiller
12. Hva er årsaken til at compliance (etterlevelsen) hos barn kan være lav?
Det er ofte vanskelig å få barn til å ta medisiner, spesielt hvis de smaker vondt eller det er vanskelig å svelge.
Kapittel 3 – Legemiddelformer
1. Nevn noen eksempler på legemiddelformer.
Tabletter, miksturer, kremer, injeksjonsløsninger, plaster, stikkpiller osv
2. Hva menes med begrepene peroralt og rektalt?
Peroralt: gjennom munnen Rektalt: i endetarmen
3. Hva er felles for lokaltvirkende legemidler? Nevn eksempler på lokaltvirkende legemidler.
Lokalt virkende legemidler påføres direkte til stedet der det skal ha effekt som f.eks. i øyne eller nesen.
4. Hvorfor er det viktig at resoribletter ikke svelges, men legges under tunga?
Virkestoffet suges opp raskt i blodbanen og gir hurtig effekt (ca. 2 minutter)
5. Nevn noen legemiddelformer som gir systemisk effekt som ikke gis gjennom munnen.
Plaster, nesespray ved migrene, stikkpiller
6. Hva er en depottablett, og hvordan skal denne inntas?
En tablett som er laget slik at virkestoffet avgis langsomt. Skal svelges hel. Skal ikke knuses, noen kan deles.
7. Hva er forskjellen på en depottablett i forhold til en vanlig tablett?
Man trenger færre tabletter i døgnet sammenliknet med vanlige tabletter. Langsom frigivelse av legemiddel gir en mer langvarig og stabil konsentrasjon av legemiddel i blodet uten de store toppene som kan komme ved inntak av vanlige tabletter.
8. Hvilke konsekvenser kan det ha dersom en depottablett knuses?
Alt virkestoffet frigis på en gang og ikke over tid slik det er ment. Dette kan gi kraftige bivirkninger siden legemiddelkonsentrasjonen i blodet kan bli for høy. Konsentrasjonen av legemiddel i blodet synker også raskere, og pasienten kan derfor få en for lav konsentrasjon i blodet og manglende effekt før inntak av neste tablett.
9. Hva er en enterotablett, og hvordan skal slike tabletter inntas?
Enterotablett en drasjert med en syreresistent film som passerer mangesekken hel og som vil løses opp i mer basisk miljø i tarmen. Enterotablett lages når virkestoffet kan skade mageslimhinnen eller når man ønsker å beskytte legemiddelet mot magesyra. Svelges hel.
10. Hvilke konsekvenser kan det ha dersom en enterotablett knuses?
Ved knusing ødelegges drasjeringen og virkestoffet kommer i kontakt med mageslimhinnen og kan skade denne, gi blødninger/sår. Legemiddelet kan eventuelt bli ødelagt av det sure miljøet i magen.
11. Hva er viktig å tenke på ved administrering av plaster (med legemiddel)?
Skal settes på intakt hud uten sår/rifter, bytte sted fra gang til gang da huden kan bli sår, skrive på tidspunkt for påsettelse, kasseres forsvarlig i risikoavfall
12. Hvorfor er det viktig å riste enkelte typer miksturer?
For å fordele virkestoffet jevn. Uoppløst stoff faller mot bunnen og vil til slutt gi doser med høyere konsentrasjoner etter hvert som man bruker av innholdet.
13. Hvordan skal øyedråper og øyesalver merkes når de tas i bruk? Hvor lenge er de holdbare etter anbrudd (etter at de er åpnet)?
Merkes med pasientens navn og dato når de åpnes. Holdbarheten er 4 uker etter at de er tatt i bruk.
14. Hva er forskjell på holdbarhet og brukstid av et legemiddel?
Holdbarhet: angitt på pakning av produsent Brukstid: Begrenset holdbarhet etter at legemidlet er tatt i bruk (eks øyedråper, enkelte miksturer, insulinpenner)
Kapittel 4 – Bivirkninger, interaksjoner, compliance og observasjoner
1. Hva menes med bivirkning av et legemiddel?
Uønsket reaksjon som kan skje som følge av all legemiddelbruk både normalbruk, misbruk, feilbruk, feilmedisinering, overdoser
2. Nevn minst 4 tiltak for å unngå/redusere bivirkninger.
Ta legemiddelet sammen med mat, faste intervaller, redusere dosen, starte med lave doser, bytte preparat/legemiddelform, seponere.
3. Hva menes med interaksjoner?
Et legemiddel kan forsterke eller svekke virkningen av et annet.
4. Hvilke pasienter(-grupper) er mer utsatt for å oppleve interaksjoner?
Eldre, spesielt eldre som bruker flere legemidler, personer med nedsatt nyre- og leverfunksjon, personer som bruker mange legemidler, personer som bruker Marevan, legemidler mot epilepsi eller legemidler som virker i sentralnervesystemet
5. Inntak av alkohol sammen med legemidler kan forårsake interaksjoner- gi eksempler på hvilke legemiddelgrupper man skal være forsiktige med og hva som kan skje.
Alkohol kan øke effekten av flere typer legemidler, for eksempel sovemidler og sterke smertestillende
6. Forklar begrepet compliance. Hva vil det si at pasienten har god compliance.
Etterlevelse
God compliance vil si at man tar legemidlene slik legen har bestemt
7. Nevn årsaker til at pasienter har dårlig compliance.
Redd for bivirkninger
Dårlig informasjon fra lege/helsepersonell
Mangelfull effekt
Glemsomhet
Nedsatt bevegelse i fingre og ledd –klarer ikke å åpne glassene
Kapittel 5 – Smertestillende
1. Hvilke tre store grupper er det vanlig å dele inn smertestillende i?
Opioider, paracetamolpreparater og NSAID’s
2. Nevn noen ulikheter i bruken av opioider og ikke-opioider (NSAID’S og paracetamol)
Opioider: Sterke akutte smerter, etter operasjoner, kreftsmerter (anbefales ikke ved kroniske smerter) Virker i sentralnervesystemet.
Ikke-opioider: Svake til moderate smerter, kroniske smertetilstander Virker perifert (ute i kroppen)
3. Paracet, Panodil og Pamol er eksempler på paracetamolpreparater. Når brukes slike preparater og hvordan virker de?
Brukes ved milde til moderate smerter (vanlige smerter, hodepine, menssmerter, feber). Virker ved å hemme dannelsen av smertestoffer og betennelsesstoffer (hovedsakelig perifert).
4. Hvilke virkestoff inneholder Paralgin forte og Pinex forte? Hva er viktig å passe på ved bruk av disse preparatene?
Inneholder paracetamol og kodein, altså både en perifertvirkende og sentraltvirkende opioid og har virkninger og bivirkninger fra begge grupper. Vær obs ved samtidig bruk av paracetamol som Pinex og Panodil, maksdose paracetamol skal ikke overskride 4 g per døgn. Høye doser over tid kan gi leverskader. Obs: kodein som er sterktvirkende, kan være sløvende, gi forstoppelse og avhengighet og toleranseutvikling.
5. Dispril, Ibux, Voltaren er eksempler på NSAIDs preparater. Er det noen pasienter(-grupper) som ikke bør benytte NSAIDs preparater, hvorfor?
Bør ikke gis til pasienter som har eller har hatt magesår, pasienter som bruker marevan eller andre blodfortynnende legemidler. Det kan oppstå alvorlige blødninger da NSAID’s også virker blodfortynnende.
6. OxyContin, Fentanyl, Norspan og Morfin er eksempler på morfinliknende smertestillende. Nevn minst 4 vanlig bivirkninger eller andre problem ved bruk av slike preparater.
Trøtthet, kvalme, forstoppelse, munntørrhet, avhengighet og toleranseutvikling
7. Forklar begrepene avhengighet og toleranseutvikling.
Avhengighet: kan utvikles ved bruk over tid av opioider og andre legemidler som har en dempende effekt i CNS (rusliknende effekt), det blir vanskelig å slutte med legemidlene og abstinenssymptomer kommer hvis legemiddel ikke blir tilført.
Toleranseutvikling: vil si at kroppen krever økende doser av legemidlet for å gi samme effekt.
Kapittel 6
1. Hvordan kan man forebygge forstoppelse?
Regelmessige måltider, mosjon og toalettbesøk, rikelig væskeinntak og fiberrik kost
2. Gi noen eksempler på legemidler som kan gi forstoppelse som bivirkning. Kan man gjøre noe for å unngå dette?
Sterke smertestillende legemidler som opioider, jernpreparater og legemidler som brukes ved psykoser og depresjon. Kan være lurt å gi laktulose under behandling med slike legemidler.
3. Hvilke 4 grupper deles avføringsmidler inn i?
Romoppfyllende/vannbindende, stimulerende, bløtgjørende, klystermidler
4. Hvilke avføringsmidler er anbefalt å bruke regelmessig, og hvorfor?
Laktulosepreparater – gir ikke avhengighet
5. Hvilke avføringsmidler er ikke anbefalt å bruke regelmessig, og hvorfor?
Stimulerende midler (senokot, dulcolax, laxoberal) kan gi diare, elektrolyttforstyrrelser og avhengighet ved langtidsbruk, klystermidler kan gi elektrolyttforstyrrelser og BT-fall, Parafin hemmer opptak av fettløselige vitaminer
Kapittel 7
1. Hvilke tiltak benyttes ved behandling av høyt blodtrykk?
Ikke-medikamentelle tiltak som redusert saltinntak, vektreduksjon, røyestopp og økt fysisk aktivitet, hvis man ikke kommer til målet gis blodtrykksenkende legemidler i tillegg
2. Hvorfor er det viktig å behandle et forhøyet blodtrykk?
Et forhøyet blodtrykk over tid øker risikoen for andre hjerte- og karlidelser som slag, hjerteinfarkt, angina, atrieflimmer og hjertesvikt
3. Hvorfor er det viktig med gradvis opp- og nedtrapping i dosen av legemidler som brukes ved høyt blodtrykk?
Kan gi for raskt blodtrykksfall med unødig tretthet og slapphet. Brå seponering kan gi reboundfenomen med hjertebank, uro og skjelvinger med forhøyet blodtrykk
4. Når på døgnet bør vanndrivende midler (diuretika) gis, og hvilke bivirkninger eller plager kan disse preparatene gi?
Bør tas om morgenen for å unngå toalettbesøk om natten, kan gi elektrolyttforstyrrelser og K- og Mg-mangel, urininkontinens.
5. Ved hvilken sykdomstilstand brukes nitroglycerin? Hvilke bivirkninger kan nitroglycerin gi?
Angina pectoris (hjertekrampe), kan gi hodepine, rødming og kvalme
6. Hvilke legemiddelformer benyttes ved akutte anginaanfall?
Sublingvaltabletter som legges under tunga eller spray som sprayes under tungen – gir raskt opptak gjennom munnens slimhinner og rask effekt.
7. Hvordan måles den blodfortynnende effekten til Marevan?
Man måler medikamentets virkning (dets blodfortynnende evne) i en vanlig blodprøve. Svaret oppgis i en skala som heter INR (international normalized ratio). INR-verdien forteller hvor mye blodlevringstiden er økt i forhold til det normale.
8. Hvilke tegn kan man observere hos pasienter som står på for høye doser blodfortynnende legemidler?
Tegn på blødninger kan være blåmerker, neseblod, blør ved barbering, blod i avføring/urin
9. Nevn eksempler på nyere preparater som virker på koagulasjonen
Pradaxa, Xarelto og Eliquis
Kapittel 8
1. Hva er insulin og hvorfor trenger vi det?
Hormon som er nødvendig for at cellene skal ta opp sukker fra blodet og for å holde blodsukkeret jevnt mellom måltider.
2. Hvilke krav stilles for at du skal kunne sette insulin på en bruker?
Opplæring på den aktuelle brukeren, skriftlig godkjenning fra leder til å sette insulin
3. Hvordan skal insulin oppbevares under lagring og etter at det er tatt i bruk?
Innelåst i kjøleskap under lagring, i romtemperatur i brukstiden (4 uker)
4. Hvilke symptomer er vanlig ved diabetes?
Tørste, stadig behov for å tisse, vekttap og slapphet. Man kan også måle sukker i urinen.
5. Hvorfor er det viktig å starte behandlingen av diabetes tidlig?
Symptomfrihet, god livskvalitet og normal livslengde samt hindre eller forsinke utviklingen av senkomplikasjoner. Senkomplikasjoner kan være skader på små blodårer i øynene (retinopati), i nyrene (nefropati) og i nervene (nevropati)
6. Hvordan skal metformin inntas i forhold til mat?
Tas til eller etter mat.
7. Nevn noen viktige ting man må huske på ved administrering av insulin på en bruker.
Middelslangtidsvirkende er suspensjoner og må rulles i hendene eller vendes forsiktig (ikke rist) før dose trekkes opp og settes
Dose skal settes i underhudsfettet (s.c.) – lang spiss er derfor unødvendig
Knipse for å fjerne luftbobler
Sprut ut et par enheter før dose trekkes opp
Middelslangtids- og langtidsinsulin settes i baken/fremside lår/hofte
Hurtigvirkende insulin settes i mage
Varier injeksjonssted med minimum 1 cm fra gang til gang
Hold spiss inne noen sekunder før den trekkes ut. Dette for å hindre at noe av dosen følger med ut igjen
Bytt spiss for hver dose og kaste spiss i risikoavfall
Oppbevar i kjøleskap ved lagring
Insulinpenn i bruk kan oppbevares 4-6 uker i romtemperatur – husk å påføre dato for anbrudd
8. Hva er symptomene på hypoglykemi (lavt blodsukker) og hvordan behandler vi det?
Svette, hjertebank, skjelving, kvalme, endret oppførsel, sultfølelse og irritabilitet. Noen kan miste bevissthet. Ved lettere følinger kan det være tilstrekkelig med søt drikke, honning eller syltetøy. For å holde blodsukkeret stabilt anbefales et lite måltid, gjerne en brødskive eller knekkebrød. Glucagon settes s.c. hos pasienter som har mistet bevisstheten eller har tegn på alvorlig føling
9. Hva er symptomene på hyperglykemi (høyt blodsukker) og hvordan behandler vi det?
Økt urinmengde, tørste, sultfølelse, magesmerter, tretthet og slapphet. Det kan også forekomme acetonlukt av pusten. Sykehusinnleggelse? Vurdere om insulin er satt
10. Nevn forhold som kan påvirke insulinbehovet.
Feber, stress og alkohol øker insulinbehovet, men fysisk aktivitet reduserer insulinbehovet
Kapittel 9
1. Ved hvilke infeksjoner skal antibiotika brukes?
Ved infeksjoner forårsaket av bakterier. Virker ikke ved infeksjoner som skyldes virus.
2. Hva menes med antimikrobielt spekter?
Antimikrobielt spekter er et begrep som benyttes til å si noe om hvilke mikrober et antimikrobielt legemiddel virker mot, kan være smalt eller bredt. Et smalspektret antibiotikum virker mot et lite antall bakterier, mens et bredspektret virker mot mange ulike typer bakterier.
3. Kan du nevne noen vanlige bivirkninger av antibiotika? Er det noe man kan gjøre for å forebygge disse bivirkningene?
Forstyrrelser av den normale bakteriefloraen som kan gi plager fra mage- og tarmsystemet med kvalme og diare samt betennelse i munnslimhinne og i vagina. Noen kan utvikle allergiske reaksjoner som utslett og feber. Får man plager som kvalme og brekninger kan man prøve å ta legemidlene til et lite måltid. Inntak av Biola, yoghurt og surmelksprodukter vil opprettholde den normale bakteriefloraen i tarmen og forebygge diare.
4A. Resistens er blitt et stort problem når det gjelder antibiotikabehandling. Hva vil det si at en bakterie er resistent mot antibiotika?
En slags motstandsdyktighet overfor middelet
4B. Resistens er blitt et stort problem når det gjelder antibiotikabehandling. Hvorfor er det så viktig å unngå resistens-utvikling?
For å kunne behandle alvorlige infeksjoner
Kapittel 10
1. Hvordan virker inhalasjonsmidler som brukes ved et astmaanfall? Hvilke bivirkninger kan disse gi?
Legemidler som brukes ved akutte anfall utvider bronkiene og letter passasjen av luft og slim ut av lungene.
De vanligste bivirkningene er hjertebank, hodepine og skjelving. Dette skyldes at noe av virkestoffet kommer over i blodbanen
2. Hvorfor er det viktig å motivere pasienten til å bruke legemidler som hindrer inflammasjon?
Må tas regelmessig for å gi effekt. Effekten kommer etter 1-2 dager.
3. Hvorfor bør pasienten skylle munnen etter inhalasjon av legemidler som hindrer inflammasjon (betennelse)?
Oppvekst av sopp i munnhulen, tørr hals og heshet er vanlige bivirkninger som forebygges ved å skylle munnen godt etter inhalasjon.
4. Hvorfor er det viktig med en god inhalasjonsteknikk av legemidlene som skal inhaleres?
Det er viktig at pasienten lærer å bruke inhalatorene riktig for å få optimal effekt og mest mulig av legemidlet ned i lungene hvor det skal virke.
5. Nevn noen ulikheter i bruk av inhalasjonsspray og inhalasjonspulver.
For inhalasjon av pulver trenger man ikke å synkronisere utløsning av dose og innånding. Hver dose kan inhaleres flere ganger. Kan være enklere å bruke enn inhalasjonsspray.
6. Hvis pasienten bruker både legemidler som hindrer inflammasjon og hurtigvirkende legemidler som utvider bronkiene samtidig, i hvilken rekkefølge bør disse tas for å gi best effekt?
Bruker pasienten inhalasjonsmedisin fra ulike inhalatorer skal den som utvider bronkiene tas før den betennelsesdempende. Dette for å åpne bronkiene slik at neste dose med glukokortikoider kommer frem i de minste forgreningene
Kapittel 11
1. Hva er symptomer på demens?
Kognitiv svikt
Hukommelsessvikt, sviktende handlingsevne, sviktende språkfunksjon, personlighetsendringer og endring av atferd.
Adferd- og psykiske symptomer:
Depresjon, angst, vrangforestillinger, hallusinasjoner rastløshet, motorisk uro/vandring, irritabilitet, aggressivitet, forandret døgnrytme, muskestivhet, balansesvikt, inkontinens.
Tar ting – gjemmer/samler, manglende samarbeidsevne, verbale utbrudd/roping, gjentar ord/setninger, banking, spytting, aggressive utbrudd, hyperseksualitet.
2. Hvordan behandles demens?
Generell behandling:
Seponering av legemidler
Forebyggende behandling av hjerte-karsykdom
Omsorg
Informasjon til pårørende
Medikamentell behandling av psykiatriske symptomer
Legemidler ved demens, antidepressiva, antipsykotika (NB. Lav dose, kort periode).
3. Ebixa, Aricept og Exelon er legemidler som brukes ved demens. Nevn tre vanlige bivirkninger ved bruk av disse legemidlene.
Aricept, Exelon, Reminyl:
Kvalme, brekning, diaré, appetittløshet – vekttap,, tretthet, svimmelhet, søvnproblemer, hallusinasjoner, forvirring.
Ebixa:
Forstoppelse, høyt blodtrykk, kortpustethet, hodepine, søvnighet, soppinfeksjon, forvirring, hallusinasjoner, oppkast, unormal gange
4. Hvorfor skal man være forsiktig med å behandle personer med demens med antipsykotika (over tid)?
Bruk av antipsykotika over lang tid (mer enn 1 år) kan gi økt fare for hjerneslag og død. Det gir også en økt risiko for delir.
Hvilke ikke-medikamentelle tiltak er viktig for personer med demens?
Viktigere enn medikamenter er det å ha god organisering, miljø -og støttetiltak for pasienter med demens. Det å skape et stabilt, trygt og forutsigbart bomiljø har vist seg å ha en tydelig effekt på uro og aggresjon. God informasjon og støtte til pasient og pårørende er viktig.
Kapittel 12.1 – 12.2
1. Symptomene på en depresjon kan være mange. Kan du nevne noen vanlige symptomer?
Nedstemthet, tiltaksløshet og manglende interesse for ting du vanligvis liker. Man har mindre energi enn vanlig og mange får konsentrasjonsproblemer. Kroppslige symptomer som søvnløshet eller å sove mye er vanlig, og matlysten kan påvirkes. Tanke, tale og bevegelser kan gå tregere og det er vanlig med nedsatt selvtillit og lav selvfølelse.
2. Hva kan være årsaker til depresjon?
En depresjon kan utløses av stressende hendelser som samlivsbrudd, dødsfall i familien eller økonomiske eller sosiale problemer. Fysisk sykdom som for eksempel hjerneslag og hjerteinfarkt kan utløse en depresjon. Depresjon kan også være arvelig.
3. Kan du nevne ulike behandlingsformer ved depresjon?
Samtaleterapi/psykoterapi/kognitiv adferdsterapi/
problemløsningsteknikker
Legemidler; antidepressisva, litium, antiepileptika
Elektrostimulerende behandling
Lysbehandling (vinterdepresjon)
4. Hvilken behandlingsform er førstevalget ved milde depresjoner?
Ikke-medikamentell behandling som samtaleterapi/kognitiv atferdsterapi
5. Hvilke hovedgrupper deles antidepressiva inn i?
De eldre, TCA (trisykliske antidepressiva): Sarotex, Anafranil, Surmontil, Sinequan, Noritren
De nyere, SSRI og SNRI (selektive serotonin reopptakshemmere og selektive noradrenalin reopptakshemmere): Seroxat, Cipramil, Fontex, Zoloft, Efexor
6. Hvilke bivirkninger kan de de ulike gruppene antidepressiva gi?
SSRI og lignende: kvalme, diare, hodepine, svetting, uro, skjelvinger, seksuelle forstyrrelser
TCA: giftige i overdose, antikolinerge biv som munntørrhet, forstoppelse, forvirring, svimmelhet, synsforstyrrelser
7. Hvordan virker legemidler som brukes mot depresjon?
Stemningshevende virkning som kommer etter 2-4 uker.
Kan gi trøtthet i starten av behandlingen.
Hemningsløsende virkning (kan gi økt uro, angst og søvnløshet)
8. Hvorfor er det viktig med en gradvis opptrapping i dose ved bruk av antidepressiva?
For å unngå/begrense bivirkninger
9. Hva er det viktig å informere pasienten om ved oppstart av behandling med antidepressiva?
Det er viktig å informere om at effekten av legemidlene kommer først etter en til to ukers bruk, men markant bedring oppleves vanligvis først etter seks ukers behandling. Dette er viktig informasjon å gi til pasienten, slik at de ikke stopper behandlingen for tidlig på grunn av manglende effekt
10. Hvorfor er det viktig med gradvis nedtrapping av antidepressive ved avslutning av behandling? Nevn noen symptomer som kan komme ved for brå avslutning av behandlingen.
Dersom man bråstopper behandlingen kan man oppleve abstinenssymptomer som gir et sterkt ubehag.
Eksempler på symptomer ved brå stans: Svimmelhet, koordineringsproblemer, angst, uro, hodepine, elektriske støt.
Motvirkes ved langsom nedtrapping over flere uker.
11. Hva er symptomene på en psykose?
Psykoser er alvorlige sinnslidelser som kjennetegnes med forstyrret virkelighetsoppfattelse.
Symptomene på psykose kan deles i to grupper: Positive og negative symptomer. Positive symptomer innbefatter hallusinasjoner, vrangforestillinger og tankeforstyrrelser. Negative symptomer viser seg som emosjonell og sosial tilbaketrekning, passivitet og følelsesmessig likegyldighet. Legemidlene som benyttes ved psykoser har best effekt på de positive symptomene.
12. Hva kan være årsaker til en psykose?
Psykoser kan komme etter hjerneskade, hjernesykdom, eller som følge av forgiftninger av enkelte legemidler, av alkohol eller narkotika.
13. Hvilke to hovedgrupper deles antipsykotika inn i?
De eldre (første generasjons) legemidlene.
Eksempler her er Nozinan, Trilafon og Haldol
De nyere (annengenerasjons/atypiske) legemidlene.
Eksempler her er Risperdal, Abilify, Zyprexa, Leponex og Quetiapin
14. Hvordan virker legemidler som brukes ved behandling av psykoser?
Demper uro, fjerner typiske psykosesymptomer (vrangforestillinger, hallusinasjoner)
Bedrer negative symptomer ( følelsesmessig tilbaketrekning ) i større eller mindre grad.
15. Legemidler mot psykoser har mange bivirkninger og de fleste vil oppleve bivirkninger. Nevn noen bivirkninger som er spesielle for denne gruppen legemidler.
Ekstrapyramidale bivirkninger. Dette omfatter parkinsonliknende symptomer (stivhet og skjelvinger), sterk indre uro, muskelspasmer samt krampelignende tilstander i strupe og svelg.
Krampeliknende tilstand i strupe, svelg, hals/nakke og øyne som kan gi pustevansker (akutt dystoni)
Ufrivillige bevegelser i tunge og ansikt (tardive dyskinesier)
Indre uro (akatisi)
Nedsatt motorikk (akinesi)
Trøtthet, svimmelhet, forvirring, hukommelsesforstyrrelser, munntørrhet, forstoppelse, hormonelle og seksuelle forstyrrelser
Vektøkning
Svetting m.fl.
16. Tardive dyskinesier er en type bivirkning som kan komme etter langtidsbruk av antipsykotika og som ytrer seg som ufrivillige bevegelser i tunge- og ansikt. Hvorfor er det viktig å melde ifra til sykepleier eller lege hvis du oppdager symptomer på denne bivirkningen?
Bivirkningen kan være irreversibel (varig)
Kapittel 12.3-12.4
1. Legemidler er ikke førstevalget ved behandling av søvnproblemer. Kan du nevne noen eksempler på tiltak som kan gi bedre søvnkvalitet?
Legge seg og stå opp på samme tid hver dag
Ikke sove på dagtid
Holde soverommet mørkt, stille og kjølig
Unngå alkohol og koffeinholdig drikke de siste to timene før leggetid
Unngå å legge seg for sulten eller for mett
Eksponere seg for dagslys, helst tidlig på dagen
Fysisk aktivitet, men ikke for tett opp mot leggetid
2. Hvordan skal man behandle søvnforstyrrelser?
Søvnhygieneregler (ikke kaffe/te rett før man skal sove, ikke sove på dagen, legge seg og stå opp til samme tid hver dag, behagelig soveromsmiljø, ingen heftige diskusjoner før sengetid)
Behandle/fjerne en eventuell grunnlidelse
Kortvarig bruk av sovemidler
3. Hvorfor er de nyere sovemidlene Imovane og Stilnoct anbefalt framfor Apodorm/Mogadon?
Virker kortere – kort halveringstid
Slipper hangover i like stor grad, mindre falltendens
Langsom toleranseutvikling / lite egnet misbruksmiddel
Mindre påvirkning av dyp søvn og drømmesøvn
4. Benzodiazepiner brukes både ved angst og søvnforstyrrelser. Hvordan virker disse legemidlene?
Beroligende, søvnfremkallende, muskelavslappende og krampestillende
5. Hvilke bivirkninger kan benzodiazepiner gi?
Unødig trøtthet, muskelsvakhet, falltendens, svimmelhet, urininkontinens, hukommelsesforstyrrelser, svekket oppmerksomhet, forvirring, avhengighet og toleranseutvikling
6. Hvorfor bør benzodiazepiner ikke kombineres med alkohol?
Virker dempende på CNS – gir økt effekt av legemidlene
obs! respirasjonsdepresjon.
7. Hvis man skal bruke benzodiazepiner ved angst eller søvnvansker, hvilke regler er viktig å følge ved bruk av disse legemidlene?
Kort periode, fra noen dager til få uker.
Intermitterende (ikke hver dag)
Basert på klare avtaler
Lavest mulig dose. OBS lavere dose til eldre
Gradvis seponering (pga avhengighet/abstinens)
8. Hvilke ikke-medikamentelle behandlingsformer benyttes ved angstlidelser?
Kognitiv terapi, mestringstrening, eksponeringsterapi og samtaleterapi.
9. Dersom det er behov for legemidler ved en angstlidelse, hvilke legemidler er førstevalget?
SSRI
10. Daglig bruk av benzodiazepiner bør ikke pågå lenger enn noen få uker. Hva er årsaken til det?
Benzodiazepiner kan gi avhengighet etter relativt kort tids bruk, og kan føre til misbruk. Enkelte pasienter opplever dessuten mer angst ved langtidsbruk. En annen ulempe ved bruk av disse preparatene er at kroppen gradvis vil venne seg til effekten. Dette kalles toleranseutvikling, og fører til at man trenger høyere doser for å oppnå samme effekt.
Kapittel 13
1. Hva er epilepsi?
En forbigående funksjonsforstyrrelse i hjernen – elektrisk utladning/kortslutning.
2. Hvilke forebyggende tiltak kan gjøres for å forhindre epileptiske anfall?
De forebyggende tiltakene går ut på å leve regelmessig og ha noen faste rutiner. Gode søvn- og matvaner, og god stressmestring kan forebygge anfall, samt å unngå krampeutløsende faktorer som for eksempel sterkt og flimrende lys.
3. Nevn minst tre årsaker som kan utløse epileptiske anfall:
Søvnmangel, Feil i salt/vann-balansen, Alkohol, Flimrende lys, Menstruasjon/ Hormoner, For mye insulin (blodsukker), For lite oksygen, Følelser
4. Nevn et par av de «vanligste» bivirkningene ved bruk av antiepileptika som brukes forebyggende.
CNS-depresjon (døsighet, tretthet, svimmelhet)
Økt hårvekst, Hovent tannkjøtt, Leverskade, Benmargsskade, Vektøkning, Dobbeltsyn, Hudutslett
5. En beboer får et generalisert tonisk-klonisk anfall (GTK-anfall). Hva gjør du?
Følge instruks – som bør finnes på arbeidsplassen:
- Ta tiden og sørg for at pasienten ikke skader seg. (evnt stabilt sideleie)
- Gi diazepam rektalt (i angitt dose) eller Epistatus/Buccolam på innsiden av kinnet.
- gjenta diazepam, Epistatus/Buccolam om anfallet ikke kuperes ved første dose og rutinen sier at du kan gi flere doser
- ringe lege/ambulanse om anfallet ikke gir seg, eller tilbakefall innen kort tid.
6. Hvorfor er det viktig å ta antiepileptika omtrent til samme tid hver dag?
Legemidlene bør tas til omtrent samme tid hver dag for å oppnå jevn konsentrasjon av legemiddel i blodet. Dette for å oppnå best mulig effekt slik at risikoen for anfall reduseres.
7. Stesolid, Epistatus og Buccolam er legemidler som gis for å stanse anfall. Hvilke bivirkninger kan disse legemidlene gi?
Tretthet, kraftløshet, forvirring og hemming av pust.